Гестационный диабет. Почему возникает диабет беременных и можно ли его избежать
Гестационный сахарный диабет (ГСД) — одно из самых распространенных осложнений у беременных. Оно повышает риск тяжелого течения беременности и родов, приводит к развитию серьезных осложнений как у матери, так и у ребенка. Рассказываем, что знает современная наука о причинах возникновения ГСД, как проводится его диагностика и можно ли снизить риск болезни с помощью профилактики.
Чем опасен ГСД
Гестационный диабет — это заболевание, которое возникает во время беременности, характеризуется гипергликемией и инсулинорезистентностью. ГСД отличается от других форм диабета — СД 1 и СД 2. Гестационный диабет приводит к серьезным последствиям, но его клиническая картина исчезает после рождения ребенка. СД 1 и СД 2 — хронические заболевания, сопровождающие человека всю жизнь.
ГСД приводит ко множеству осложнений:
- Развитие диабетической фетопатии у плода. Дети с диабетической фетопатией в большинстве случаев рождаются с избыточным весом (более 4 кг), что влечет за собой родовой травматизм. Внешне они напоминают больных с синдромом Кушинга: длинное туловище, короткие конечности, «лунообразное» лицо багрово-красного цвета. При развитии синдрома каудальной дискинезии у младенца отсутствуют крестец, копчик, поясничные позвонки, возникают аномалии развития головного мозга и других внутренних органов.
- Преэклампсия — опасное состояние, которое возникает на поздних сроках беременности и сопровождается высоким артериальным давлением, повышенным выделением белка с мочой, полиорганной недостаточностью.
- Эклампсия — критическая форма гестоза, при которой развивается судорожный синдром, а артериальное давление достигает таких высоких значений, что возникает угроза для жизни матери и плода.
И преэклампсия, и эклампсия нередко требуют проведения экстренного кесарева сечения.
Коварность ГСД заключается в том, что часто заболевание протекает без выраженных признаков. У беременной на фоне болезни могут возникать слабость, быстрая утомляемость, частое мочеиспускание, но эти признаки характерны и для обычной беременности. В связи с отсутствием специфических симптомов особое значение приобретает грамотная и своевременная диагностика ГСД.

Детерминанты развития гестационного диабета
При наступлении беременности изменяются обменные процессы, в том числе углеводный обмен. Растущий плод нуждается в энергии, главный источник которой — глюкоза матери. Специальные белки-транспортеры переносят эту глюкозу к плаценте и плоду. Последний утилизирует ее гораздо быстрее, чем взрослый человек. Потеря глюкозы у материнского организма особенно выражена ночью, когда женщина спит и не принимает пищу. По этой причине уровень глюкозы утром натощак у беременных ниже популяционного.
Совсем по-другому обстоит дело с постпрандиальной гликемией — уровнем глюкозы через 2 часа после приема пищи. Она у беременных выше популяционной. Это связано с тем, что плацента вырабатывает гормоны, которые по своим биологическим эффектам являются антагонистами инсулина и способствуют возникновению инсулинорезистентности.
Чтобы справиться с инсулинорезистентностью, бета-клетки поджелудочной железы начинают активнее вырабатывать инсулин, что приводит к развитию компенсаторной гиперинсулинемии. У беременных выработка инсулина возрастает в 2–2,5 раза.
Но в некоторых случаях этот компенсаторный механизм сбивается, и у женщины развивается диабет беременных. Ученые выделяют несколько факторов риска ГСД.
1. Избыточный вес и ожирение
Тучность — один самых распространенных факторов возникновения ГСД. При избыточном весе и ожирении даже у небеременных женщин развивается инсулинорезистентность. В период вынашивания ребенка она усиливается за счет действия гормонов плаценты, и даже повышенная выработка инсулина не может ее скомпенсировать. В итоге у женщин нарушается метаболизм углеводов и развивается ГСД.
Американские ученые изучили медицинские данные почти 12 млн женщин, родивших в период с 2011 по 2019 год. Все результаты были стратифицированы по расе/этнической принадлежности.
В большинстве групп гестационный диабет наблюдался примерно у каждой десятой женщины с избыточным весом и у каждой третьей с ожирением.
У людей с ожирением наблюдается аномальный уровень адипокинов — гормонов жировой ткани, влияющих на многие процессы в организме, в том числе и на метаболизм глюкозы. Например, при лишнем весе повышен уровня лептина, что нарушает утилизацию глюкозы жировой тканью.
Как правило, во время беременности уровень этого гормона повышается у всех женщин — он тоже вырабатывается плацентой. Однако клинические исследования показывают, что у тучных женщин его уровень гораздо выше на протяжении всей беременности, чем у женщин с нормальным весом. При этом каждое увеличение концентрации лептина на 10 нг/мл увеличивает вероятность развития диабета беременных на 20%.
Жировая ткань служит источником моноцитов и макрофагов, синтезирующих провоспалительные цитокины — ключевые модуляторы воспаления. При ожирении количество цитокинов увеличивается, что вызывает хроническое воспаление жировой ткани, повреждение рецепторов инсулина и развитие инсулинорезистентности.
Один из провоспалительных цитокинов — TNF-α (фактор некроза опухоли). Уровень этого цитокина у беременных с ГСД гораздо выше по сравнению со здоровыми беременными.
2. Генетическая предрасположенность
Ученые предполагают, что в основе ГСД и других типов диабета лежат схожие изменения в наследственном аппарате клеток. Изучение метаболома больных с гестационным диабетом и другими диабетическими формами показало значительное сходство биохимических нарушений.
Метаболом — это совокупность очень маленьких молекул, конечных продуктов метаболизма. К ним могут относиться аминокислоты, органические кислоты, сахара, нуклеотиды и многие другие соединения. Анализ метаболома позволяет выявить, какие динамические процессы происходят в организме, а также молекулярные основы возникновения тех или иных заболеваний.
Согласно клиническим исследованиям, женщины, переболевшие диабетом беременных, в течение последующих 5–12 лет на 14,7% чаще заболевают СД 1 и на 20% чаще СД 2, чем женщины без ГСД в анамнезе.
Так как ГСД больше связан с СД 2, ученые активно изучают ДНК-маркеры сахарного диабета 2-го типа у женщин с гестационным диабетом. У беременных с ГСД обнаружены мутации генов, которые приводят к снижению чувствительности тканей к инсулину, сбою работы бета-клеток, нарушению углеводного и липидного обмена. Мутации этих же генов обнаруживаются и у людей с СД 2.
Например, к генам-кандидатам, влияющим на развитие диабета беременных, относят ген ABCC8, кодирующий белок Sur1. Последний входит в состав калиевых каналов, которые регулируют многие клеточные процессы, в том числе выработку гормонов. Эти каналы открываются и закрываются в зависимости от уровня глюкозы в крови, что помогает регулировать выработку инсулина бета-клетками. При мутации гена ABCC8 происходит сбой этого процесса, что приводит к нарушению выработки инсулина.
3. Синдром поликистозных яичников
Синдром поликистозных яичников (СПКЯ) характеризуется наличием ожирения, инсулинорезистентностью, нарушением структуры и функционирования яичников. Беременные с этой болезнью входят в группу риска развития ГСД.
Китайские ученые Медицинского университета Вэньчжоу провели масштабный метаанализ, направленный на выявление связи между СПКЯ и осложнениями беременности, включая гестационный диабет. Исследователи проанализировали результаты 40 исследований, из которых 29 свидетельствовали о значимой связи между СПКЯ и ГСД.
Также большинство исследований показало, что СПКЯ повышает риск преэклампсии, гестационной артериальной гипертензии, самопроизвольного аборта, преждевременных родов, кесарева сечения, гипогликемии и перинатальной смерти.
4. Артериальная гипертензия
На базе исследовательского центра им. В.А. Алмазова Минздрава России было проведено исследование с участием 209 беременных. После прохождения глюкозотолерантного теста 70 женщинам был поставлен диагноз ГСД.
Диагностика показала, что один из факторов риска диабета беременных — повышенное артериальное давление. Ученые пришли к выводу, что любая гипертензия в первом триместре гестации повышает вероятность болезни в 3 раза. И риск не снижается, даже если артериальную гипертензию удается контролировать с помощью медикаментов.
Также ученые выяснили, что у многих женщин с ГСД были родственники с диабетом, олигоменорея до зачатия и самопроизвольное прерывание беременности в прошлом. Большинство женщин с гестационным диабетом относились к повторнородящим.

Критерии и проблемы диагностики ГСД в РФ
Долгое время в России отсутствовали единые стандарты диагностики, профилактики и лечения гестационного диабета. Эти стандарты были разработаны только в 2012 году и объединены в клинических рекомендациях. Кроме того, эта тема была включена в программы повышения квалификации врачей различных специальностей.
В последний раз клинические рекомендации обновлялись в 2020 году, и сегодня порядок диагностики ГСД следующий:
- При сборе анамнеза беременной должны оцениваться факторы риска развития ГСД. Например, к ним относятся наличие родственников с СД 2, СПКЯ, наличие гестационного диабета в прошлом.
- С помощью физикального обследования обнаружить гестационный диабет невозможно, но должны соблюдаться такие основные приемы обследования беременных, как расчет ИМТ до беременности, взвешивание.
- Диагноз ставится только на основании результатов лабораторной диагностики. На ранних сроках гестации определяется тощаковый уровень глюкозы. Если он отличается от референтных значений, то ставится диагноз ГСД. При этом для постановки диагноза достаточно результата одного теста. Проведение повторных исследований не требуется.
- Всем беременным, у которых не было выявлено метаболических нарушений, между 24-й и 28-й неделями гестации проводится тест на толерантность к глюкозе. В некоторых случаях тест может проводиться на более поздних сроках. Например, при наличии у плода УЗИ-признаков фетопатии.
- Тесты должны проводиться в лабораторных условиях. Глюкометр для этих целей не подходит.

Несмотря на разработку единых стандартов диагностики и лечения ГСД, некоторые случаи диабета беременных остаются недиагностированными, что приводит к развитию серьезных осложнений, в том числе к антенатальной гибели плодов и рождению детей с фетопатией.
Ученые Тюменского государственного медицинского университета изучили причины, по которым врачи пропускают диагноз ГСД. Исследователи собрали истории женщин, которые родили детей с диабетической фетопатией в период с 2013 по 2019 год. При этом диагноз ГСД им установлен не был.
Они оценивали гликемический профиль беременных, результаты глюкозотолерантного теста, вес и другие показатели. На основании всех собранных данных ученые ретроспективно поставили женщинам диагноз ГСД. Получилось, что медики Тюменской области ежегодно пропускали 16–24 случая диабета беременных.
Кроме этого, были проанализированы случаи антенатальной гибели плодов, имевшие признаки, свойственные для внутриутробной гипергликемии. Результаты анализа показали, что в период с 2013 по 2019 год было 17 антенатальных потерь из-за недиагностированного материнского ГСД.
После детального изучения всей документации исследователи выделили 4 причины отсутствия постановки диагноза ГСД:
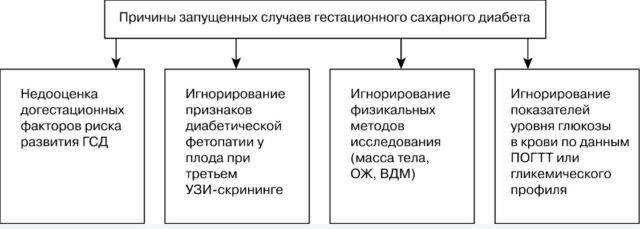
Методы лечения диабета беременных
В большинстве случаев при диабете беременных назначается специальная диета с исключением быстрых углеводов. Также женщинам с ГСД рекомендован активный образ жизни, тщательный контроль гликемии, содержания кетонов в моче.
Если с помощью диеты и активного образа жизни не удается добиться целевых показателей гликемии, то назначается инсулинотерапия. Таблетированные сахароснижающие средства, которые применяются для лечения СД 2, беременным не назначаются, так как у них гораздо больше побочных эффектов, чем у генно-инженерных инсулинов.
Как снизить риск гестационного диабета
Как бы это банально ни звучало, но основное правило профилактики ГСД — здоровый образ жизни до беременности. Согласно клиническим исследованиям, сочетание таких факторов, как физическая активность, здоровое питание и отказ от курения снижает риск гестационного диабета на 41%.
Физическая активность и здоровое питание позволяют избежать ожирения, значительно повышающего риск развития не только диабета беременных, но также СПКЯ и СД 2. Отказ от курения снижает вероятность развития артериальной гипертензии, которая тоже относится к факторам риска.
