Анатомия боли: почему она возникает, существует ли болевой порог и как снять мигрень антидепрессантами
Боль была всегда, и именно благодаря ей мы всё еще живы, однако изучать этот феномен начали лишь 50 лет назад. В мире появилась новая специальность — врач-алголог: тот, кто занимается лечением боли. Мы задали наивные вопросы о боли одному из немногочисленных специалистов по боли в России — Ксении Горячевой, врачу Центра лечения хронической боли ГКБ им. С.С. Юдина, члену Ассоциации интервенционного лечения боли и Национального общества нейромодуляции России.
— Что такое боль?
— Определение боли много раз менялось. Официально сейчас оно звучит так: «это неприятное сенсорное и эмоциональное переживание, связанное с действительным или возможным повреждением тканей, или схожее с таковым переживанием». Смотрите, сколько здесь оговорок: говорится и о субъективности восприятия боли, и о том, что у нее может не быть реального источника.
Это все принципиальные моменты, которые раньше не учитывались: «Болит? Тебе кажется!» Или просто: «Потерпи».
— Как и где формируется боль?
— Не так давно появилась теория нейроматрикса боли. Согласно ей, все наши реакции на внешние раздражители заложены с рождения.
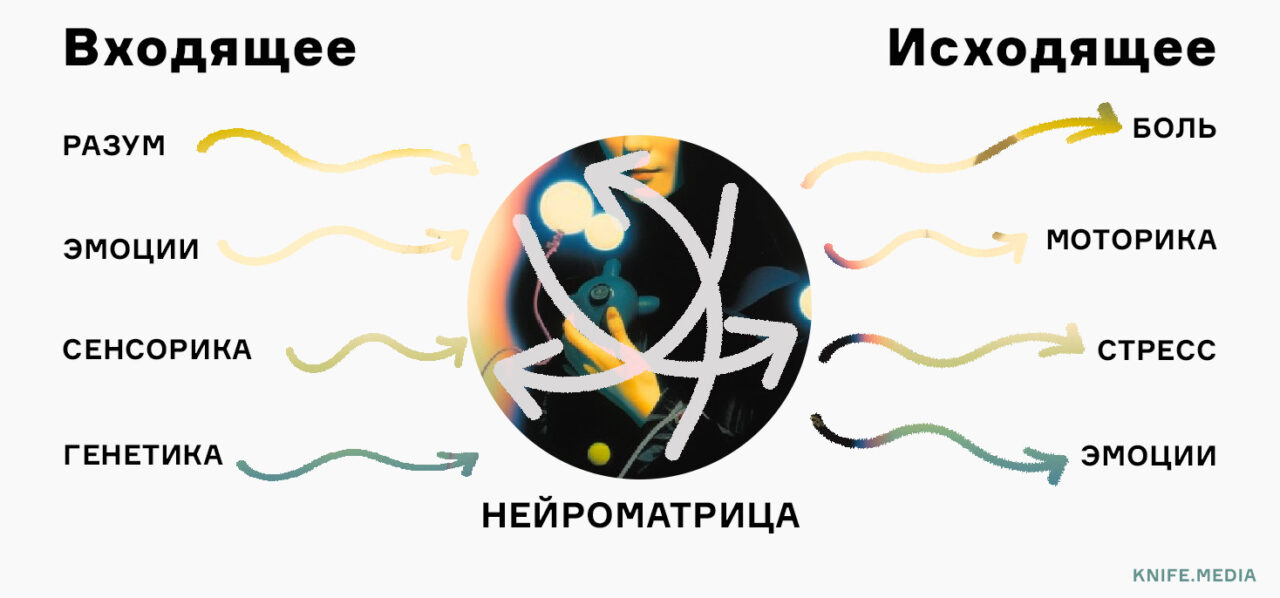
Ожоги, удары и остальные ощущения с периферии лишь триггеры, которые способствуют активации этой системы. Болит не только палец, который вы прижали, — «болит» еще и в центральной нервной системе.
Хотя нейроматрикс предопределен генетически, его индивидуальная архитектура дорабатывается уже в течение жизни.
На это влияет уровень тревожности человека, прошлый опыт и его осознание, слуховые и визуальные стимулы в момент поступления болевого сигнала.
Дальше — больше. Головной мозг может не только воспринимать входящие импульсы, но и сам их генерировать. Помните большие кнопочные телефоны, которые сильно вибрировали? Оставив «трубку» дома, мы весь день могли ощущать эту вибрацию в кармане. Это бытовой пример того, как мозг генерирует болевую перцепцию, даже если сигналы с периферии не поступают.
— Вибрация, щекотка, зуд, холод — это всё тоже боль?
— В коже есть различные рецепторы: одни реагируют на температуру, другие — на различные типы механических прикосновений и так далее. Абсолютно любой контакт с кожей — это внешний стимул, который затем интерпретируется головным мозгом.
Вот как формируется наше восприятие боли (болевая перцепция):
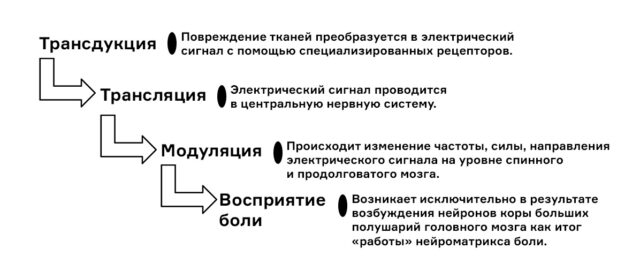
Весь процесс занимает доли секунды. Иногда это даже можно заметить: вы обожглись об утюг, а почувствовали только через мгновение. Дело в том, что при ожоге реагируют нервные волокна типа С, у которых скорость передачи сигнала низкая, 2–3 м/сек. Для сравнения: другие волокна кожных рецепторов доставляют сигнал со скоростью до 45 м/сек.
— Существует ли болевой порог на самом деле?
— Болевой порог — это уровень раздражения нервной системы, при котором человек начинает чувствовать боль. Он существует, и он у всех разный. Есть люди, которым даже при поглаживании или щекотке становится крайне неприятно. А есть те, кто порежет руку ножом и не заметит. Это не значит, что первые — неженки и симулянты, просто у них такое восприятие, и главное — им действительно больно.
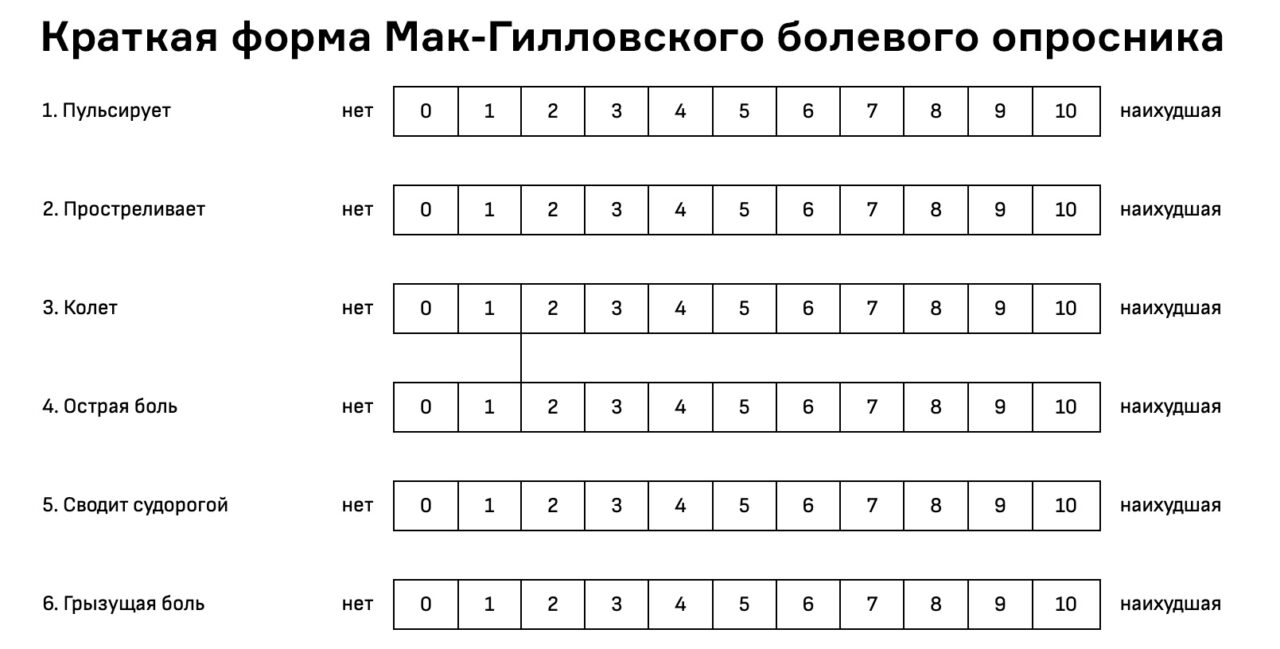
Чтобы как-то объективизировать все эти эмоциональные переживания, существуют опросники, которыми пользуются врачи-алгологи* в своей работе.
* В России пока нет медицинской специальности «врач-алголог». Лечением боли занимаются врачи-неврологи, анестезиологи, нейрохирурги.
— Правда, что некоторые люди совсем не чувствуют боли?
— Врожденная нечувствительность к боли (CIP) с точки зрения медицины классифицируется как периферическая нейропатия. Фактически это травма или заболевание, которое привело к поражению нервных клеток. Такое редкое состояние лишает способности чувствовать боль. В результате болевое раздражение никогда не достигает мозга. В этом нет ничего хорошего: например, такой человек не будет чувствовать аппендицит и затем перитонит, потом сепсис и даже смерть.
— На бытовом уровне боль делится на тупую, режущую, ноющую. А как по науке?
— Классификация боли в алгологии совсем другая и зависит от механизма образования.
- Ноцицептивная боль: связана с повреждением какого-либо органа, сустава и т. д. Порезался — болит, сломал руку — болит.
- Нейропатическая боль: вызвана каким-либо взаимодействием с нервом. У нее абсолютно другие характеристики: ощущение покалывания, мурашки, онемение. Мы испытываем нейропатическую боль, если отсидели ногу или стукнулись локтем. Также с этой болью хорошо знакомы те, кто страдает от межпозвоночных грыж (радикулопатии).
- Дисфункциональная боль: возникает из-за нарушения восприятия. У нее может не быть источника, но головной мозг будет генерировать болевой импульс — по ошибке или по привычке (если раздражитель долго был, а потом исчез). Хороший пример — фантомная боль после ампутации конечности.
По длительности боль делится на острую и хроническую. Острая боль — до трех месяцев. Хроническая — та, которая длится более трех месяцев. За это время формируется доминанта в центральной нервной системе, которая начинает посылать обратную связь: «У меня там должно болеть, и оно будет болеть».
Вот почему терпеть боль — вредно. Чем дольше терпишь, тем больше вероятность центральной сенситизации боли. То есть повышается возбудимость сенсорных нейронов, и обычные, «нормальные» по интенсивности стимулы начинают восприниматься как болевые.
— От длительной боли может начаться депрессия?
— На фоне хронического болевого синдрома действительно отмечается снижение уровня серотонина и дофамина — «гормонов радости и удовольствия». Но причинно-следственные связи возможны разные.
- Есть депрессия, которая развивается из-за боли: человек так долго страдает, что теряет вкус к жизни.
- Есть депрессия, уже на фоне которой появляется боль, и эти два события просто совпадают по времени.
- Есть депрессия, которая сама проявляется как боль.
В любом случае мы сталкиваемся с сенситизацией боли. Такие пациенты очень «тяжелые», приходится разгадывать ребус: все-таки есть соматическая причина или нет?
Часто помогают антидепрессанты, которые позволяют разорвать порочный круг «боль — депрессия — боль» и снять сенситизацию. Порой после антидепрессантов другое лечение уже и не требуется.
В то же время далеко не всегда длительная боль приводит к депрессии. Некоторые живут с неизлечимым артрозом суставов: «Всё нормально, крыша над головой есть, и хорошо». А кто-то потянул мышцу, начал искать у себя заболевания вплоть до онкологических, фиксироваться на ощущениях в теле, потерял сон. И вот он приходит к нам: «Доктор, болит уже три месяца, помогите». Мы не должны преуменьшать его страдания: ему тяжело, у него качество жизни падает, ему надо помочь.
— Чем занимаются врачи, которые лечат боль?
— Вообще, в англоязычной литературе наша специальность называется pain management («управление болью»), а врачи-алгологи — painkillers («обезболиватели»). Обычно наши пациенты — люди, которые давно и нудно болеют, уже сделали какие-то операции, но боль осталась. Хроническая боль, которая длится дольше трех месяцев, — всегда психофизиологическая проблема: организм привык жить в таком состоянии.
Причину алгологи не устраняют (этим должны заниматься другие врачи), но нарушают болевую передачу. В «управлении болью» мы движемся от простого к сложному.
1. Медикаментозная терапия
При ноцицептивной боли можем назначать нестероидные противовоспалительные препараты, витамины группы В, миорелаксанты, которые расслабляют мышечные структуры. При нейропатической боли — антиконвульсанты и антидепрессанты с антиболевым эффектом. Всё это может сочетаться с лечебной физкультурой, йогой, массажем, отдыхом, которые очень недооценивают пациенты.
2. Малоинвазивная терапия
Это блокады — введение местного обезболивающего и гормонов в предполагаемую область боли, чтобы заблокировать передачу нервного импульса. Многие жалуются: «Мне блокада помогла всего на месяц». Я им отвечаю: «Радуйтесь, это очень хороший результат». Если блокада сработала хотя бы на три дня, значит, врач правильно определил источник боли. Не зря процедуру называют лечебно-диагностической: игла с препаратом вводится строго под рентген- или УЗИ-контролем, чтобы врач зафиксировал источник боли. Поэтому ни в коем случае не надо ставить блокаду где попало, на кушетке в непонятном процедурном кабинете — это будет не блокада, а внутримышечный укол.
3. Радиочастотное малоинвазивное лечение
Установив источник боли, мы можем более надежно блокировать нерв с помощью радиочастотного воздействия. Через проколы вводится электрод и воздействует на конкретный нерв. Если тот отвечает только за передачу болевого сигнала, его можно пережечь полностью (это называется радиочастотная денервация). Если нерв отвечает не только за болевой сигнал, его разрушать полностью нельзя — иначе человек не сможет нормально двигаться. На такие нервы мы воздействуем импульсно, чтобы «выключить» болевую чувствительность, но сохранить другие его функции.
Эффект от радиочастотного лечения длится от 8 месяцев до 3–5 лет. Это время дается пациенту, чтобы он занялся собой: уменьшил вес, накачал мышцы поясницы и снял нагрузку с фасеточных суставов, если у него межпозвоночная грыжа.
— Правда, что боль при онкологических заболеваниях невозможно купировать?
— Болевые ощущения у таких людей бывают очень интенсивными, но даже при этом можно подобрать лечение. Сложность онкологической боли в том, что она может идти из нескольких источников, и не всегда их правильно определяют. Например, опиоидные анальгетики не снимают нейропатическую боль. При воспалении седалищного нерва морфин не поможет — нужны абсолютно другие препараты. Почти всегда комбинация лекарств и малоинвазивных методов на какое-то время решает проблему.
— Что делать, если болит «эпицентр боли» — голова?
— Головная боль — самостоятельное заболевание. Крайне редко она возникает как вторичный синдром — вследствие опухоли, травмы, сосудистой патологии и так далее. В 98% случаев возникают первичные головные боли, чаще всего это головная боль напряжения, мигрень и тригеминальные вегетативные цефалгии. Если при эпизодической головной боли напряжения достаточно выпить таблетку, то при хронических головных болях необходимо идти к врачу. Неврологи, которые стали заниматься исключительно этой проблемой, называются цефалгологами.
Одна из самых известных и частых проблем — мигрень. Она развивается у людей, у которых вырабатывается белок CGRP и при этом в клетках есть рецепторы к нему. При соприкосновении белка и рецептора возникает мигрень.
Для профилактики назначаются бета-блокаторы, инъекции ботокса, антиконвульсанты или антидепрессанты. Учитывая, что мы живем в России, я чаще назначаю антидепрессанты.
Уже начавшийся приступ мигрени снимают триптаны — препараты, которые уменьшают выделение противовоспалительных и вазоактивных пептидов и опосредованно влияют на белки и рецепторы CGRP.
Вылечить мигрень нельзя. Но если в результате наших действий вместо 30 приступов в месяц останется 15 — это хороший результат. Волшебной палочки у нас нет и не будет*. Волшебная палочка — это гильотина, как я всегда говорю.
* Сравнительно новый метод профилактики мигрени — моноклональные антитела. Для снятия уже начавшегося приступа появились джепанты. Но и они помогают не всем.
— Одна боль может перекрывать другую?
— Да, более сильный сигнал будет «перебивать» слабый. Боль как капуста. Мы убираем один листочек — и на первый план выходит другая. Убираем ее — проявляется третья. Это особенно заметно у возрастных пациентов, у которых часто бывает несколько заболеваний.
— Правда, что боль во время родов самая сильная?
— На этот вопрос невозможно ответить. Всё зависит от «встроенных настроек» нейроматрикса и частично — от психоэмоционального состояния. Если женщина радостно настроена на роды и они идут хорошо, эндорфины и другие нейромедиаторы могут частично «блокировать» боль, уменьшать ее восприятие организмом. И наоборот.
Любая боль для человека — худшая. Потому что в этот момент времени другой боли у него нет. И здесь не надо недооценивать страдания человека и сравнивать их с чем-то еще.
— Советы «продышать боль» или «просто расслабиться» работают?
— Работает релаксация. Всё просто: стресс усиливает боль, расслабленное состояние — снижает. На это и направлена психотерапия, гипнотерапия, БОС-терапия в рамках лечения боли. В мире все центры лечения боли работают вместе с психотерапевтами, более того, их услуги покрываются страховкой (в России полис ОМС это не покрывает). Пациентов учат жить с болью: менять отношение к ней, управлять, переключать внимание на другие вещи — хобби, общение, поездки.
