200 лет неудачных экспериментов, 100 лет крайней опасности. Краткая история переливания крови
Переливание крови сегодня — одна из распространенных медицинских манипуляций. История переливания насчитывает немногим более ста лет, но над решением этой задачи врачи и ученые думали три столетия. Как возникла трансфузиология и почему ее развитие шло так медленно? Рассказывает Илья Чикунов.
На заре человеческой истории кровь считалась важнейшим компонентом живых существ, ведь ее потеря неизбежно вела к гибели. Крови приписывали магические свойства: что она несет характер своего владельца или что человек обретет силу, искупавшись в крови более сильного или выпив его кровь. Кровь убитых на арене быков или гладиаторов была популярным напитком в Риме. Овидий в «Метаморфозах» рассказал, как Медея омолодила престарелого отца Ясона, вскрыв ему горло, чтобы выпустить старую кровь и заменить ее отваром трав и кровью животных и птиц. В конце XV века пытались омолодить понтифика Иннокентия VIII, дав ему напиток, приготовленный из крови трех юношей.
Как всё начиналось: животные и люди
Ранняя, до Второй мировой войны, история трансфузиологии подробно описана в книге Blood Transfusion. Здесь мы приведем наиболее важные моменты и самые интересные иллюстрации из нее.
Уже к XVI веку умы будоражила идея переливания крови от одного человека к другому для лечения или омоложения. Вероятно, первым эту идею высказал в 1604 году профессор Магнус Пегель, но его книга была утрачена, и проверить утверждение невозможно. В трактате 1615 года итальянца Андреаса Либавия упомянуто прямое переливание крови, однако он не собирался экспериментировать. Практически все классические и средневековые упоминания крови больше связаны с суевериями и магией, чем с медициной.
Настоящая история трансфузиологии началась лишь с появлением концепции циркуляции крови, сформулированной Уильямом Гарвеем в 1616 году и опубликованной в 1628-м.
Но вряд ли Гарвей рассматривал переливание с целью лечения. В 1628 году профессор Джованни Колле в труде о продлении жизни упомянул переливание крови, хотя неизвестно, пытался ли он экспериментировать. Лишь после 1655 года можно говорить о том, что началась активная работа над задачей.
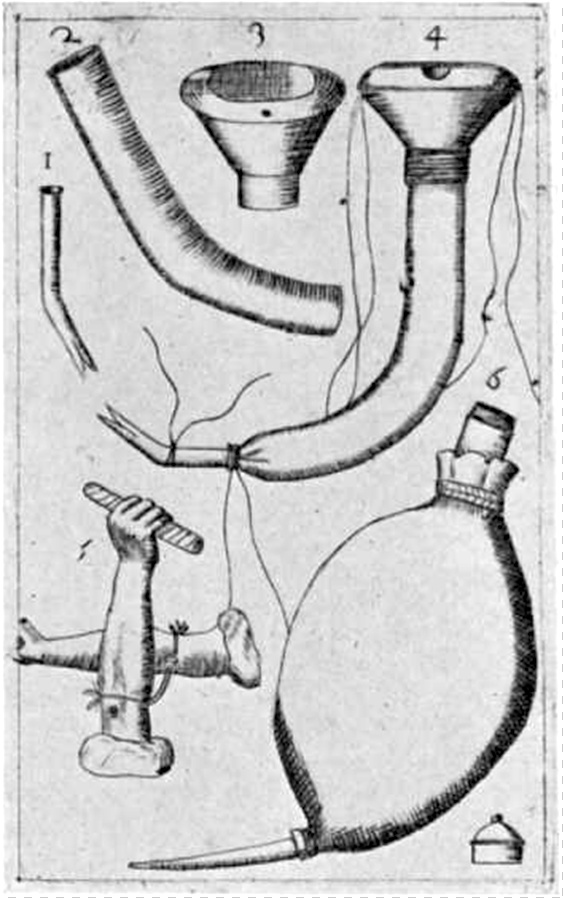
Флорентийский врач Франческо Фолли считал, что переливание подойдет для омоложения и лечения. На эту мысль его навела встреча в 1645 году в Пизе с сиамскими близнецами: лишь один мог есть и пить, а питание второго зависело от пищи, поступавшей в желудок брата. Так природа показала пример «переливания крови» — один желудок питал два тела. Трактат Гарвея подтолкнул Фолли к мыслям о переливании крови: он подробно описал необходимое оборудование — воронку с трубкой из артерии козы с канюлей, вводимой в вену реципиента, — и его использование. Увы, после описания автор признал, что эксперимент не проводился.
Реальная, хотя и неудачная попытка перелить кровь от одной курицы другой была предпринята викарием Фрэнсисом Поттером около 1652 года. Добиться желаемого результата не удалось — в сосуд для переливания попало не больше двух или трех капель крови донора.
Более-менее успешные эксперименты принадлежат изобретательному доктору Кристоферу Рену.
Рен в 1657 году первым провел вливание жидкости в вены животных: в результате подопытные получали отравление, опьянение, немедленно приходили в себя, гибли или оживали в зависимости от введенного раствора.
Среди экспериментаторов на первенство претендовал врач Ричард Лоуэр из Оксфорда, но идеи принадлежали и другим людям. В книге по истории Королевского общества записано, что в 1665 году доктор Уилкинс, Дэниел Кокс, Томас Кокс и Роберт Гук провели эксперимент по вливанию крови одной собаки в вену другой в разных вариантах. Томас Кокс перелил кровь между голубями: вскрыл вену одного и спустил кровь, пока голубь почти не выдохся, а затем выпустил кровь другого голубя и влил в умирающего, таким образом полчаса поддерживая его жизнь, после чего реципиент издох.
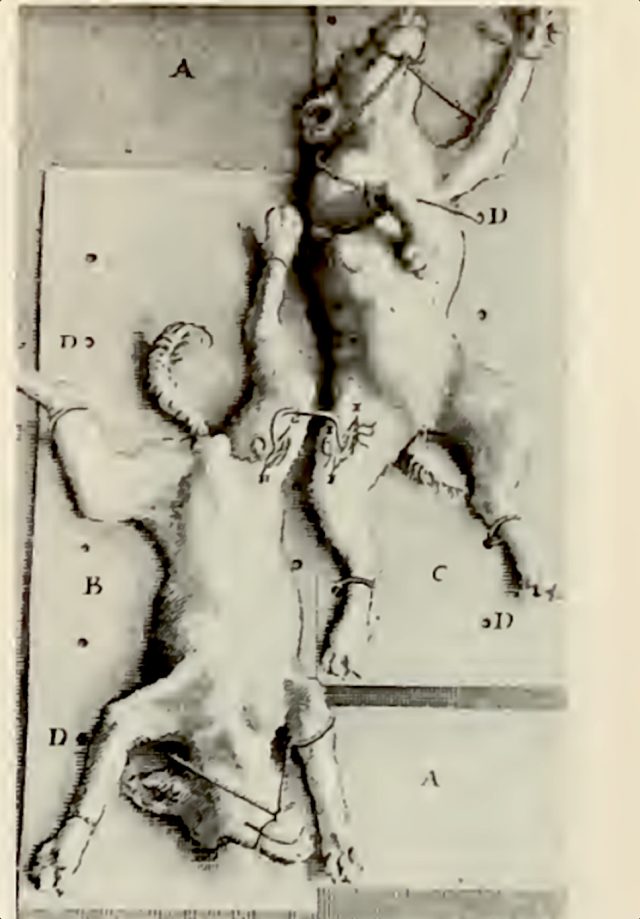
Далее основную работу вел Ричард Лоуэр. Его «Трактат о сердце» (1669) доказывает, что Лоуэр — один из величайших пионеров анатомии и физиологии. Он отметил, что кровь разных животных вполне принимает инъекции. Вскоре ему пришло в голову перелить кровь из артерии двух мастифов в вену другой собаки при помощи системы из трубок и сосудов. Реципиент выжил, тогда как два пса-донора — нет. Лоуэр приложил немало усилий, чтобы подтвердить свое первенство, и жаловался, что Жан-Батист Дени, профессор и врач Людовика XIV, хотел присвоить приоритет себе.
Дени описывал опыты на животных, похожие на работы Лоуэра, но годом позже. Они привели к идее провести переливание крови животного одного вида животному другого вида: в 1667 году кровь теленка ввели в вену собаки. Зато Дени провел вливание около четверти литра артериальной крови ягненка юноше 15 лет. Последовавшая за этим перемена поразила врача: лицо пациента прояснилось, хотя до этого он пребывал «в невероятной тупости». Правда, юноша чувствовал «очень сильный жар в руке» — признак несовместимости крови.
Второе переливание Дени провел здоровому пожилому мужчине. Предполагалось, что испытуемый получит около 570 мл крови ягненка, но побочных эффектов не последовало, поэтому вряд ли реципиент получил всю порцию. После Дени еще не раз переливал кровь теленка и утверждал, что излечил пациента.
В итоге реципиент получил значительное количество инородной крови... и реакцию несовместимости: боль, учащенный неравномерный пульс, потливость, рвота и диарея, а его моча стала почти черной от гемоглобина разрушенных кровяных телец. Ему повезло остаться в живых.
Доктор Ричард Лоуэр и Эдмунд Кинг в 1667 году на неимущем бакалавре богословия Артуре Когаме всего за 20 фунтов провели первый эксперимент в Англии. Следует, однако, признать, что приоритет в переливании крови от животного к человеку принадлежит Дени. Впрочем, радость первооткрывателя длилась недолго: в следующем, 1668 году один из его пациентов умер после третьего переливания и вдова возбудила против врача дело. Вердикт вынесли не в пользу Дени. Впредь было предписано не проводить переливание крови без разрешения медицинского факультета Парижского университета. Но факультет категорически отвергал эту идею, и практика переливания быстро сошла на нет. После того как в 1669 году прошло еще несколько экспериментов на животных, переливанием крови долго никто не занимался.
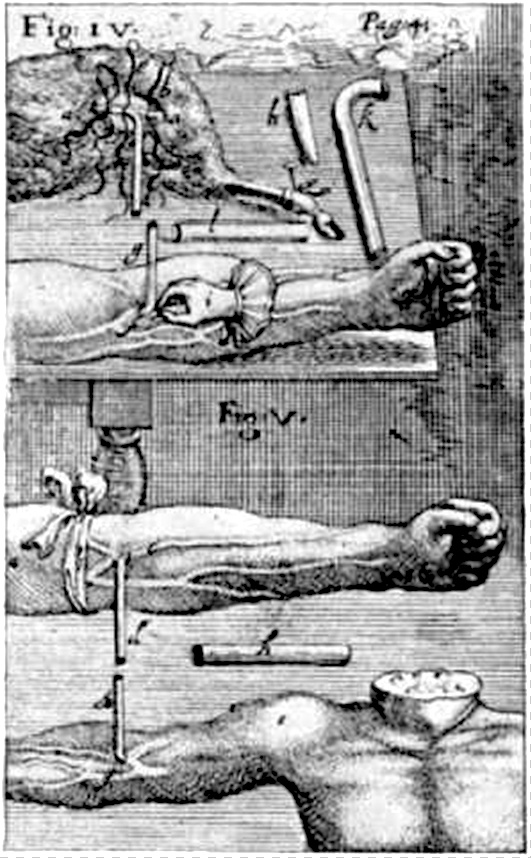
Однако проведенные опыты получили большую известность, и некоторые авторы учебников включили описание этой процедуры в свои труды. На рисунке — одна из самых ранних иллюстраций врача Иоганна Сигизмунда Эльсгольца в его труде Clysmatica Nova. Он рассказал об экспериментах, которые проводились в разных странах. Другая иллюстрация — из стандартного учебника анатома и хирурга Иоханнеса Скултетуса 1693 года. Очевидно, что рисунок не с натуры, а скорее являлся причудливым представлением автора.
Еще более фантастично изображение приведено Маттеусом Готфридом Пурманном в учебнике по хирургии 1705 года. Автор видел переливание крови во Франкфурте в 1668 году, когда молодой человек получил кровь ягненка. Франкфуртский ягненок, похоже, сидел спокойно, впечатленный назидательным пальцем врача. Несомненно, воспоминания Пурманна полностью игнорировали трудности эксперимента.
Знания об опасностях, связанных с переливанием человеку крови животного, вызвали неприязнь к процедуре. После долгой паузы доктор Эразм Дарвин в 1794 году предложил переливание для лечения лихорадок и недоедания, но дальше идеи дело не продвинулось. Серьезные попытки возобновились лишь в XIX веке.
Настоящий переломный момент в истории трансфузиологии наступил благодаря Джеймсу Бланделлу, физиологу и акушеру. К исследованиям его подтолкнула беспомощность перед тяжелыми и часто смертельными кровотечениями при родах. От ошибки предшественников его спасло предостережение, что кровь животных одного вида не подходит для животных другого вида. Поэтому он провел длинную серию экспериментов на собаках, показав, как и Лоуэр ранее, что обескровленное животное может оправиться, получив кровь, и что если обескровленной собаке перелить кровь овцы, то она издохнет. Эти опыты закрепили доктрину о несовместимости крови разных видов.
Первые успехи
Датой первого переливания крови от одного человека к другому считается 22 декабря 1818 года, когда Бланделл прочел в Медико-хирургическом обществе Лондона отчет о переливании, которое он провел совместно с хирургом Генри Клайном. Пациент не мог пошевелиться от истощения из-за непроходимости желудка. За 30–40 минут мужчине ввели шприцем 340–400 мл крови нескольких доноров. Временно ему стало лучше, но он умер через 56 часов после переливания — болезнь оказалась неизлечимой, чуда не произошло.
Бланделл не сдавался. В 1824 году он провел шесть операций, которые не увенчались успехом: двое из пациентов были уже мертвы, когда им вливали кровь, а остальные — слишком больны, чтобы выздороветь.
Запись об успешном переливании, проведенном Бланделлом, опубликована в The Lancet за 1829 год. Страдавшая от послеродового кровотечения пациентка получила 230 мл крови за три часа и поправилась. Бланделл, несомненно, стал первым, кто успешно перелил человеческую кровь.
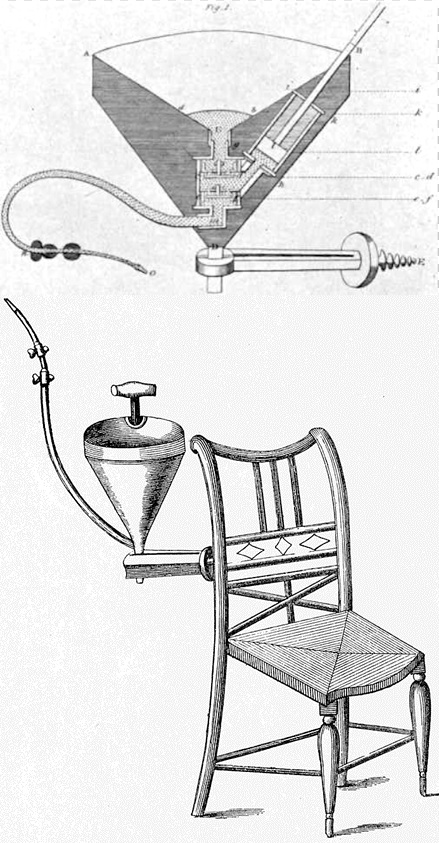
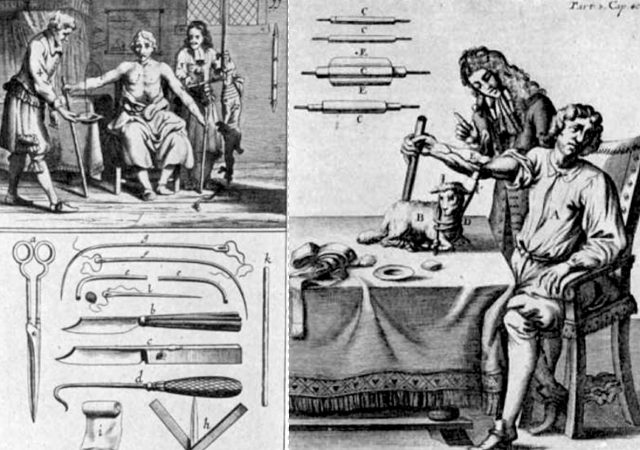
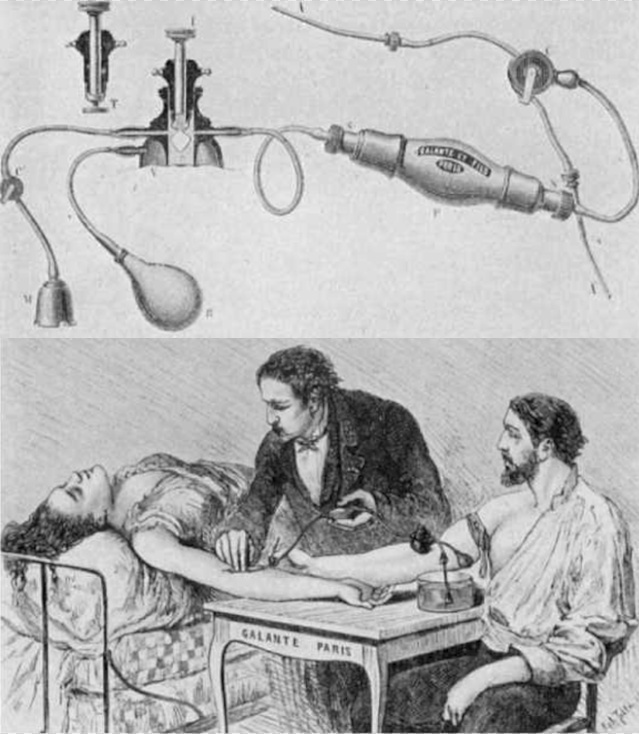
Интересно, как именно действовал Бланделл. Сначала он использовал простой латунный шприц и канюли, отбирая венозную кровь и затем вводя ее в вену пациента. Однако это его не удовлетворило, и он изобрел неуклюжий на вид «импеллер», состоящий из воронки и насоса, соединенных в одно целое. Внешний отсек, заштрихованный на схеме, заполняли теплой водой, кровь донора попадала в воронкообразную часть и под действием насоса поступала через клапаны по трубке в канюлю, введенную в вену пациента. «Импеллер» крепили к спинке стула, на котором сидел донор. Позже Бланделл изобрел более простой «гравитатор»: в этом устройстве сила тяжести проталкивала кровь в вену реципиента. В новом варианте донор должен был стоять.

Бланделл показал на опыте, что кровь не портится, проходя через прибор, а попадание нескольких пузырьков воздуха в кровообращение совершенно безвредно. Ранее наблюдатели считали, что малейшее количество воздуха в крови смертельно.
Бланделл также сотрудничал с коллегами Эдвардом Даблдеем и Чарльзом Уоллером. Они установили, что для восстановления после сильного обескровливания требуется довольно небольшое количество крови, то есть нет необходимости заменять всю потерянную кровь или приближаться к этому — очень важный факт, с точки зрения донора, который обычно не хочет рисковать своей жизнью. Уоллер сам практиковал в 1825–1826 годах переливание крови для спасения женщин при родах. Он пользовался шприцем с воронкой и двухходовым краном, соединяющим шприц с канюлей в вене пациента. Его пациентки получили 110–230 мл крови, которые ввели с помощью шприца. Эти количества сейчас считаются слишком малыми, учитывая кровопотери. Даблдей вводил до 400 мл, что было смело, но эффект действительно оказался поразительным: пульс пациентки за короткое время снизился со 140 до 104 ударов в минуту.
В XIX веке одним из главных сторонников более прямого и быстрого способа переноса крови был врач-акушер Джеймс Хобсон Авелинг. В 1863 году он провел эксперимент и предложил простой аппарат, состоящий из резиновой трубки, образующей анастомоз между венами донора и реципиента, и маленькой овальной груши посередине, игравшей роль «вспомогательного сердца». Не считая трубок для входа в вены и запорных кранов, прибор целиком умещался в кармане.
В 1872 году Авелинг спас молодую даму в крайне тяжелом состоянии из-за послеродового кровотечения. Она получила 220 мл крови и вскоре пришла в себя. Донор, кучер, оставался не только собран и весел, но и сделал несколько полезных предложений во время переливания.
Авелинг в качестве одного из главных аргументов в пользу прямого метода называет то, что кровь, быстро проходящая через трубку, физиологически не изменяется, а вероятность свертывания мала, поскольку кровь всего на несколько секунд выводится из живых сосудов, не подвергаясь действию воздуха.
Только не сворачивайся!
На протяжении всей истории переливания сохранялась серьезная трудность — способность крови сворачиваться и закупоривать используемые приспособления. Вполне вероятно, что во время ранних экспериментов некоторые пациенты были обязаны жизнью именно образованию сгустков, иначе они получили бы достаточно несовместимой крови, чтобы погибнуть. И неизбежно последовали попытки предотвратить свертывание крови. Одним из первых, кто попробовал это сделать, стал акушер Джон Брэкстон Хикс. Как антикоагулянт ему посоветовали фосфат натрия, и в 1869 году он описал серию трансфузий старым способом, с воронкой и шприцем Бланделла, с этой добавкой. Инструмент пришлось трижды промывать из-за свертывания крови. Из четырех пациентов, которым сделали переливание крови, смешанной с раствором фосфата натрия, все умерли, чему, возможно, способствовал именно фосфат. Однако идея казалась перспективной.
Также, начиная с работ врачей Жана-Луи Прево и Жана-Батиста Андре Дюма в 1821 году, использовалась дефибринированная кровь, то есть такая, из которой удалены сгустки. В 1873 году сэр Томас Смит применил ее для переливания новорожденному с кровотечением. Его аппарат включал проволочное и волосяное сито для удаления сгустков, но при этом терялось много белков крови и клеток. Дефибринированная кровь использовалась практически до 1940-х годов.
В 1857 году хирург Альфред Хиггинсон внес важное изменение в технику переливания, применив шприц с резиновым резервуаром и шариковыми клапанами для переливания крови из сосуда, в который она набиралась, в вену пациента. Сейчас шприц Хиггинсона используется для других целей, но сам изобретатель успешно применил его в серии из семи переливаний, и пяти пациентам процедура принесла пользу. В 1874 году он описал опыт реинфузии крови, излившейся после родов, собранной и дефибринированной.
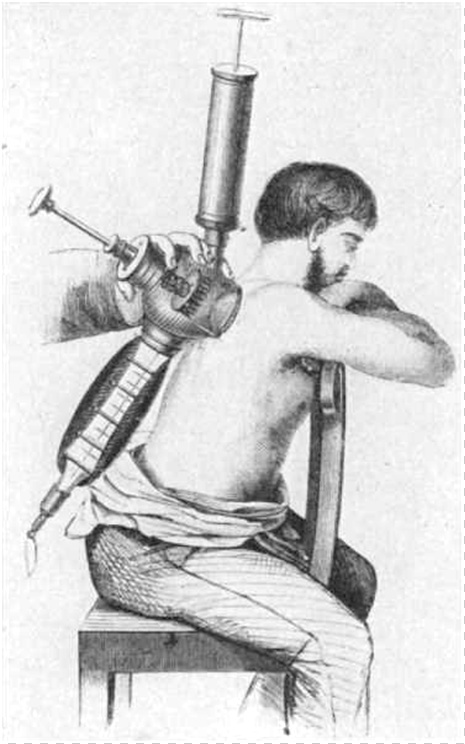
Врач Франц Гезеллиус в 1868 году выступил против дефибринированной крови и попытался ввести в практику использование так называемой капиллярной крови, получаемой с помощью хитроумного аппарата, который прокалывал кожу на спине донора сразу во многих местах. Затем кровь отсасывалась и стекала в сосуд, из которого вливалась в вену реципиента. Впоследствии Гезеллиус понял, что проще наполнять сосуд непосредственно из вены донора. Но потом он переключился на кровь животных и попытался показать, что использование человеческой крови сопряжено с большими опасностями, чем животной.
Врач Оскар Хассе был сторонником дефибринированной венозной крови человека. Однако после прочтения публикации Гезеллиуса об использовании крови ягненка он решил практиковать этот метод. Хассе проиллюстрировал процесс в своем трактате: метод заключался в простом соединении сонной артерии животного с веной пациента. Впрочем, если не наука, то интуиция, похоже, подсказывала, что принести ягненка в больничную палату и смешать его кровь с человеческой — не такая уж хорошая идея.
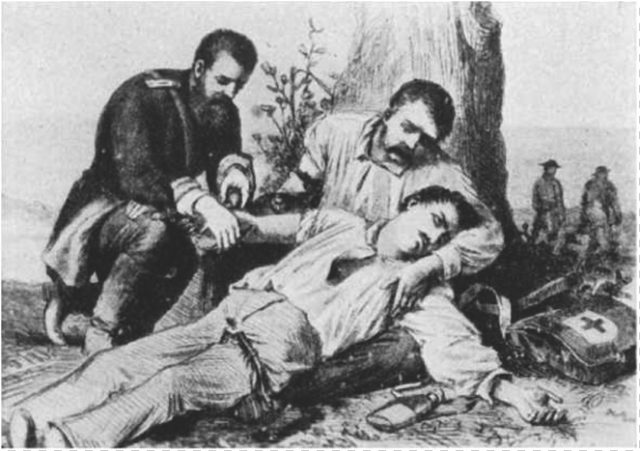
Тем временем Франко-германская война подстегнула интерес к переливанию крови в полевых условиях. Главным авторитетом в то время считался швейцарский доктор Жозеф-Антуан Руссель, который впоследствии провозгласил себя «автором метода переливания крови, принятого академиями и правительствами России, Австрии, Бельгии и т. д.».
Впервые Руссель успешно применил метод прямого переливания из руки в руку в 1865 году на пациентке с послеродовым кровотечением.
Аппарат, который он использовал, описан в Gazette des Hopitaux в 1867 году.
Руссель справедливо подчеркивал важность использования только человеческой крови и утверждал, что его метод не представляет опасности ни для донора, ни для реципиента. Процесс переливания выглядел так: над локтевой ямкой донора устанавливался стеклянный сосуд, через верх которого можно было провести ланцетом, чтобы проколоть вену. Аппарат сначала наполняли водой, затем пунктировали вену. Оператор с помощью двухходового крана отводил воду через одну канюлю и вводил кровь реципиенту через вторую, вставленную в вену. Движущей силой служила сжимаемая резиновая груша. В 1876 году Руссель заявил о 16 успешных переливаниях крови из 35. К 1882 году насчитывалось уже 60 переливаний, проведенных в Швейцарии, Австрии, России, Бельгии, Англии и Франции. После этого аппарат официально приняли для использования во французской армии.
Частота тяжелых реакций и даже гибели пациентов, следовавших за переливаниями, беспокоила исследователей. Долгое время такие последствия объяснялись попаданием пузырьков воздуха, хотя Бланделл задолго до этого показал их безвредность.
В 1907 году в Праге врач Ян Янский первым в мире классифицировал кровь по четырем группам — 0, А, В и АВ, а в 1910 году эту работу повторил врач Уильям Лоренцо Мосс. Это стало фундаментально важным достижением, поскольку теперь было можно предотвратить большинство смертельных случаев из-за несовместимости.
Тестирование на группу крови донора и реципиента можно провести с достаточной точностью в течение нескольких минут, что позволяло использовать это даже в чрезвычайных ситуациях. «Универсальным донором» для любого пациента считали человека с группой крови 0. Более поздние исследования показали ошибочность этого утверждения.
Открытие групп крови привело к росту интереса к трансфузиологии, но проблемы свертывания крови акцентировали внимание ученых в первую очередь на прямых способах. Очевидным методом является анастомоз между веной реципиента и артерией донора. Наиболее доступная артерия — лучевая на запястье, а вены — крупные поверхностные на руках. Установка анастомоза с использованием артерии столь малого диаметра технически трудна. Это препятствовало частому использованию переливания крови. В 1915 году хирург Фердинанд Зауэрбрух использовал модификацию, при которой конец трубки от лучевой артерии вводился в просвет вены через щель в ее стенке. Это упростило процедуру, но возникла трудность, связанная с окклюзией (сужением) травмированной артерии, возникавшей раньше, чем реципиент успевал получить достаточно крови.
Усовершенствованный способ прямого переливания предложил хирург и изобретатель Джордж Крайл в 1907 году: через короткую серебряную трубку продевался конец вены, после этого вена вытягивалась за пределы трубки и фиксировалась в нужном положении. Таким образом, конец вены становился жестким, а на него в свою очередь натягивалась артерия и крепилась лигатурой. Так получалось непроницаемое соединение, и кровь могла течь по нему без перерыва — если только в сосудах не происходило свертывание из-за травм стенок. Этот метод широко использовался в Америке и сделал переливания довольно популярными.
Подобный метод применяли и во время Первой мировой войны. Полковник Эндрю Фуллертон, работавший в госпитале во Франции, обнаружил, что может добиться хороших результатов, используя тонкую резиновую трубку с серебряными канюлями на обоих концах. Трубку покрывали изнутри тонким слоем парафина, чтобы предотвратить свертывание крови, а канюли вводили в артерию донора и вену реципиента соответственно. После этого кровь могла свободно перетечь из одной в другую. То, что кровь передается, подтверждала видимая пульсация тонкой резиновой соединительной трубки, синхронная с пульсацией артерий. Ее исчезновение показывало, что кровь свернулась. Но покрытие трубки парафином было довольно сложной операцией, и в условиях, когда нельзя терять время, метод не прижился.
В 1919 году хирург Джеймс Метуэн Грэхем провел дальнейшую работу по прямому переливанию крови, но пришел к выводу, что этот метод сложнее и неопределеннее, чем непрямое переливание. Другие его минусы: 1) сложно измерить количество перешедшей крови; 2) травмирование донора; 3) невозможность проведения переливания с учетом состояния пациента — трансфузия должна проводиться, когда донор и реципиент лежат бок о бок, а их руки находятся близко друг к другу.
Трудности прямого переливания привели к тому, что большее внимание стало уделяться непрямым методам. Очевидно, что если кровь удается набрать из вены донора в стеклянный шприц и ввести реципиенту так быстро, что не успевает произойти свертывание, то таким простым способом можно перелить любое количество крови. Преимущество в том, что не требуется специальное оборудование, но нужно несколько шприцев и ассистентов, поскольку в шприцах кровь будет сворачиваться, если их часто не промывать физраствором.
Другой непрямой метод, с успехом применявшийся во время Первой мировой войны, заключался в использовании парафина для покрытия сосуда, куда набиралась кровь. Форма сосуда изменялась, но основные принципы сохранялись. Например, применяли пробирку Кимптона — Брауна: градуированный стеклянный цилиндр объемом около 700 мл, нижний конец которого выводился в острие канюли под острым углом к корпусу цилиндра. Канюлю сначала вводили в открытую вену донора, чтобы наполнить цилиндр кровью. Затем кровь быстро вводили в вену реципиента с помощью колбы с положительным давлением, прикрепленной к боковой трубке в верхней части цилиндра. Успех зависел от того, насколько полно нанесено парафиновое покрытие вплоть до кончика канюли в нижней части. Если оставался хоть малейший участок стекла, процесс не удавался. Технические трудности вскоре привели к отказу от этого вида переливания.
Идея использования антикоагулянтов вынашивалась исследователями многие годы, начиная с испытаний фосфата натрия Хиксом.
В 1891 году А. Райт проводил опыты на собаках с оксалинизированной кровью, а в 1908–1909 годах доктор В. Леспинас пробовал использовать гирудин, пептон и цитрат натрия, но отверг их из-за токсичности. Пять лет спустя три наблюдателя, работавшие независимо друг от друга, снова исследовали цитрат натрия в качестве антикоагулянта и в 1914 году их усилия принесли плоды. Этими наблюдателями были Альберт Хастин, работавший в Бельгии, Луис Аготе в Буэнос-Айресе и Ричард Льюисон в Нью-Йорке.
Работа Хастина не увенчалась успехом, поскольку он предположил, что необходимо смешивать цитратную кровь с равными частями раствора глюкозы, в результате чего кровь получалась сильно разбавленной. Однако Аготе и Льюисон установили, что 0,2%-ный цитрат натрия действует как эффективный антикоагулянт без токсических эффектов, если его общее количество не превышает 5 г. Их результаты были опубликованы в начале 1915 года.
Аготе сделал первое переливание человеческой цитратной крови 14 ноября 1914 года — еще одна важная веха в истории трансфузиологии.
С 1917 года цитратный метод стал использоваться в военных госпиталях во Франции. Впервые его внедрил на станциях сортировки раненых в том же году канадский медик Освальд Х. Робертсон. Бутылка Робертсона представляла собой обычную круглую бутылку емкостью около литра с резиновой пробкой с тремя трубками. Одна, соединенная короткой резиновой трубкой с иглой с широким отверстием, заканчивалась примерно в 2,5 см от дна бутылки; через нее кровь поступала в бутылку и смешивалась с раствором цитрата. Вторая трубка, доходящая до угла между боком и дном бутылки, соединялась резиновой трубкой с канюлей; через нее кровь поступала к пациенту. Третья трубка выходила только за пределы горлышка, и к ней крепили шприц Хиггинсона, с помощью которого внутри бутылки создавалось отрицательное или положительное давление. Этот аппарат был несколько неуклюжим, и вскоре выяснилось, что его можно упростить, заменив бутылку конической колбой с боковой трубкой для присоединения воздушной колбы с положительным давлением.
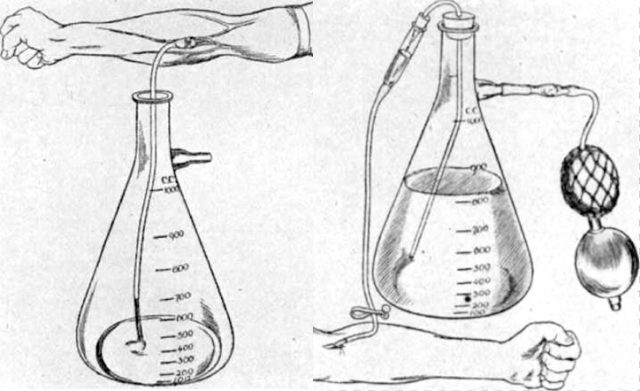
Кровь поступала в колбу через трубку, прикрепленную к игле с широким отверстием, настолько широким, что отрицательное давление не требовалось. Трубка для подачи крови была единственной, проходящей сквозь резиновую пробку, и на ней находилась капельница с воздушным затвором (тот же принцип использовался в капельнице, разработанной Р. Д. Лори). С помощью такого устройства удалось контролировать скорость переливания. Этот аппарат после 1918 года оставался стандартным в течение многих лет, так как легко стерилизовался и был прост в использовании. От него отказались только во время Второй мировой войны.
Против использования цитрата выдвигалось множество возражений, но в 1917 году было показано, что он почти весь разрушается в организме в течение 10 минут после введения в кровоток. Так появился метод, который приближался к идеалу, поскольку объединял в себе простоту, определенность, безопасность и эффективность. Необычайный успех, предсказанный доктором Томасом Спратом в 1657 году, стал реальностью в 1914-м, хотя и с досадным отставанием в 257 лет. Дальнейшая история переливания стала развитием именно этой техники.
Между мировыми войнами и далее
Опыт военного времени способствовал развитию трансфузиологии, но мирная жизнь расслабила исследователей. В 1922 году хирург Джеффри Кейнс написал учебник Blood Transfusion с более чем 300 ссылками, где перечислил четыре показания к переливанию: острая анемия (геморрагический шок), хронические анемии, геморрагические заболевания и «токсемии», вызванные химическими соединениями или сепсисом.
Тем временем гражданское использование перелитой крови продолжалось, в частности с применением цитратной крови, которую вводили шприцами. Но энтузиасты, получившие образование в военное время, периодически проводили переливания. В 1921 году Перси Лейн Оливер из Кэмбервеллского отделения лондонского Красного Креста принял телефонный звонок из больницы Королевского колледжа с просьбой о срочном доноре. Он нашел сотрудницу Красного Креста, сестру Линстед, которая, будучи действительно добровольным донором, заложила основу для того, чтобы все доноры сдавали кровь добровольно и без вознаграждения. В течение пяти лет в группу доноров Оливера вошло 400 человек, руководство группой затем официально перешло к лондонскому Красному Кресту. В Эдинбурге дантист Джек Копланд в 1930 году создал группу для Королевского лазарета, которая к 1936 году насчитывала 350 доноров.
Джеймс Метуэн Грэхем в 1920-х годах использовал студентов-медиков с группой 0 как доноров для непрямого переливания: в палате кровь собиралась в открытый стерильный сосуд, содержащий раствор цитрата натрия, затем доставлялась прямо к постели пациента. Ее аккуратно переливали через воронку с марлевым тампоном для отсеивания твердых частиц.
Исследования, проведенные в Бостоне (США) в 1930-х годах, привели к открытию и частичному выделению из плазмы крови «антигемофильного глобулина», который мог временно заменить фактор, отсутствующий у мужчин с гемофилией.
Во время Гражданской войны в Испании (1936–1939) трансфузиологи применяли изотоническую смесь лимонной кислоты и глюкозы (ACD), разработанную гематологом Патриком Моллисоном, которая минимально карамелизировалась во время автоклавирования. ACD объемом 100 мл предохраняла от сворачивания 450 мл донорской крови в течение трех недель при 4 ºC. Банк крови в Барселоне, основанный в 1936 году демократическими силами, просуществовал до конца войны в 1939-м. В США в 1937 году в больнице округа Кук возник первый в мире Банк крови, и к 1945 году его запас превысил 6,1 млн литров крови.
В 1940 году доктор Чарльз Дрю из Нью-Йорка в качестве необычного гуманитарного жеста поставил в Великобританию тысячи единиц высушенной плазмы: ее приготовили из множества объединенных донорских образцов. У нескольких пациентов, получивших сухую плазму, развилась инфекционная «сывороточная» желтуха (вирусный гепатит), которая также наблюдалась при серийных вакцинациях новобранцев, когда между инъекциями не меняли шприцы и иглы. Тем не менее переливание плазмы при травматическом шоке и ожогах, особенно перед вливанием цельной крови, рассматривалось как спасение жизни. Эпизоды желтухи помогли лучше изучить инфекции, передающиеся с кровью. В то время доноров проверяли только на сифилис, а анализов крови на любые формы инфекционного гепатита не существовало до 1970 года.
В 1939 году достижения серологии позволили выявить вторую важнейшую характеристику групп крови — резус-фактор, он ассоциировался с резус-младенцами, которые совершенно случайно стали жертвами несовместимости собственной крови и крови своих матерей во время внутриутробного развития. Это открытие потребовало более тщательного тестирования доноров и реципиентов с помощью новых методов (тест Кумбса). Несомненно, обе войны стимулировали развитие теории и практики трансфузиологии — от подбора доноров до более тонкого тестирования и фракционирования крови, а также перечня оптимальных показаний для ее использования. Однако открытие и клиническое применение резус-фактора не имели к военным никакого отношения.
В 1941 году химик Эдвин Кон представил способ получения стабильного противошокового белка плазмы крови — альбумина. Это стало прорывом в трансфузиологии.
Позже, около 1950 года, страх перед возможной ядерной войной вдохновил Кона и его коллег на создание препаратов тромбоцитов для переливания пациентам с поражениями костного мозга, что положило начало компонентной терапии. Разделение компонентов крови привело к появлению специфической терапии для пациентов, нуждающихся только в эритроцитах (при анемии), белках плазмы (иммунные антитела или факторы свертывания), тромбоцитах (при тромбоцитопенических кровотечениях) или — в исключительных случаях — гранулоцитах (в качестве последнего средства при тяжелых инфекциях).
Первый сепаратор клеток также был разработан Эдвином Коном и его коллегами в 1951 году. Он представлял собой быстро вращающийся конический сосуд, в который кровь набиралась и разделялась на слои, обогащенные различными клетками. Первый клеточный сепаратор непрерывного действия — сепаратор IBM — был создан в 1968 году, а в 1971 году компания Haemonetics предложила аппарат с одноразовой чашей.
Еще одним важным изобретением стало появление в начале 1950-х годов пластиковых контейнеров со встроенными гибкими трубками. Они позволили создать закрытую систему, позже автоматизированную, для сбора и разделения компонентов крови — клеток и плазмы. В 1949 году американский Красный Крест провел испытания одноразовых пластиковых пакетов: благодаря эластичности они облегчали разделение компонентов крови. Первый пластиковый контейнер для переливания крови разработали Карл Уолтер и Уильям П. Мерфи. Интересно, что развитие трансфузиологии в странах соцлагеря практически остановилось на этом этапе и возобновилось только в 1990-х годах.

Хранение крови в замороженном виде позволило бы долго сохранять кровь редких типов. Способность глицерина защищать клетки при замораживании впервые была обнаружена в 1949 году в исследованиях по поиску криоконсерванта для сперматозоидов.
На самом деле на криопротекторный эффект глицерина наткнулись совершенно случайно из-за ошибки лаборанта: он неправильно указал на бутылке, что она содержит фруктозу, в то время как в ней находилась смесь альбумина и глицерина.
Первые исследования, включавшие введение оттаявших эритроцитов, предварительно замороженных в глицерине при температуре —79 ºC, провели только через два года, и они оказались успешными.
Консервирующий раствор ACD заменили в 1957 году цитратно-фосфатно-декстрозным (CPD), который продлил жизнеспособность компонентов крови до 28 дней. CPDA-1 появился в 1979 году и увеличил срок хранения компонентов крови до 35 дней. CPDA-2 был разработан в 1980-х годах и увеличил срок хранения до 42 дней.
В 1962 году сообщалось об успешной аутотрансфузии 78 единиц крови от 53 пациентов, у которых кровь забиралась за 9 дней до серьезной операции, включая торакальные и нейрохирургические вмешательства, чтобы после ввести им же. Во время хирургических вмешательств при, например, разрыве селезенки или внематочной беременности также стало принято собирать из брюшной полости кровь для реинфузии.
Американский физиолог из Стэнфордского университета доктор Джудит Грэм Пул в 1965 году открыла криопреципитацию — осаждение компонентов из охлажденной плазмы крови. В 1968 году Пул обнаружила, что криопреципитат из плазмы является концентратом комплекса фактора свертывания крови FVIII. Это произвело революцию в лечении гемофилии, редкого наследственного заболевания. В 1969 году Скотт Мерфи и Фрэнк Гарднер продемонстрировали возможность хранения тромбоцитов при комнатной температуре, что произвело революцию в трансфузионной терапии тромбоцитов.
Реакция «трансплантат против хозяина» — известное осложнение переливания гранулоцитов, особенно у людей с ослабленным иммунитетом. В 1970 году облучение клеток перед переливанием предложили как способ решения этой проблемы. Еще одно осложнение, связанное с лейкоцитами, — лихорадка. Клинические испытания, проведенные в 1962 году, показали, что пропускание крови через фильтр из нейлоновых волокон эффективно предотвращало эту нежелательную реакцию.
СПИД не спит, и гепатит не дремлет
На протяжении всей истории трансфузиологии передача инфекционных заболеваний при переливании крови была одной из серьезнейших проблем. В 1970-х годах серологическое тестирование для выявления инфекционных агентов сыграло решающую роль в снижении заболеваемости инфекциями, передающимися при переливании крови. Однако 1980-е годы ознаменовались эпидемией СПИДа, открытием гепатита С в 1989 году и передачей варианта болезни Крейтцфельдта — Якоба при переливании крови между 1980 и 1996 годами. Трансфузиологи вынуждены была принять более жесткие меры по отбору доноров и диагностике трансфузионно-трансмиссивных заболеваний (ТТЗ), чтобы избежать передачи инфекций, главным образом HBV, HCV и ВИЧ.
Появление инфекции, передающейся при переливании крови, вызвало страх и недоверие среди пациентов и общественности.
Жертвы гепатита и ВИЧ, зараженные при переливании крови, подавали иски против клиник и банков крови, требуя компенсации. Эпидемия СПИДа обнаружила недостатки тестирования на антитела при выявлении инфекций на ранних стадиях в период «окна», то есть до выработки зараженным организмом антител. Это побудило разработать тест на нуклеиновые кислоты (NAT) для прямого обнаружения вирусной РНК или ДНК в донорской крови. Тест NAT позволил выявлять ВИЧ и гепатит С на более ранних стадиях, что значительно повысило безопасность переливания крови. Скрининг крови расширился до тестирования на антитела и нуклеиновые кислоты вирусов гепатита В и С, ВИЧ, Т-лимфотропного вируса, вируса Зика и лихорадки Западного Нила, сифилиса, болезни Шагаса и практически исключил эти инфекции из запасов крови.
Также активизировались исследования в области технологий снижения патогенности, которые могли бы инактивировать или удалять широкий спектр патогенов из препаратов крови. Развитие этих технологий обеспечило дополнительную защиту от инфекций, передающихся при переливании.
В 1990-х и начале 2000-х годов разрабатывались комплексные программы, направленные на мониторинг и улучшение практики переливания крови. Эти программы включали в себя аудиты и рекомендации, призванные обеспечить соответствие практики переливания самым высоким стандартам безопасности.
Десять лет назад на вполне разумных основаниях предлагалось вернуться к использованию «свежей цельной крови», восстановленной из компонентов. Так цельная кровь замкнула свой исторический круг.
Современные процедуры забора и обязательное тестирование доноров откладывают выдачу крови на несколько дней, что сводит на нет «достоинства» свежести, поскольку клеточные компоненты, не содержащие гемоглобин, быстро разрушаются при хранении. «Восстановленная» кровь кажется излишне трудоемкой в приготовлении, когда все элементы немодифицированной цитратной цельной крови доступны уже через несколько минут после взятия, и в целом превосходная надежность и безопасность компонентов перевешивают преимущества более прямых подходов, подобных тем, что применялись во время мировых войн.
В последние годы акцент исследований сместился в сторону персонализированной медицины, когда стратегии переливания крови разрабатываются исходя из индивидуальных потребностей пациентов, особенно в группах с особыми проблемами со здоровьем, например с иммунодефицитом. Достижения в области иммунологии позволили лучше понять, как переливание крови может влиять на иммунные реакции. Это побуждает медиков учитывать влияние переливания на иммунитет реципиента.
Разработка искусственных заменителей крови и клеточной терапии открывает перспективы для будущего трансфузиологии, потенциально снижая зависимость от крови доноров и минимизируя риски переливания. Как бы ни была терниста история трансфузиологии, от первой четко озвученной идеи переливания до сегодняшнего дня прошло целых 420 лет!
