Возраст и женская фертильность. Как забеременеть после сорока
В издательстве «Альпина Паблишер» вышла книга «Желанный ребенок: Что делать, если не получается. Мифы и правда об ЭКО, бесплодии и репродуктивном здоровье» Елены Младовой, врача-репродуктолога с 20-летним опытом. Автор разбирает такие проблемы, как синдром поликистозных яичников и непроходимость маточных труб, и рассказывает о методах лечения бесплодия, включая экстракорпоральное оплодотворение (ЭКО). Публикуем фрагмент из главы, посвященной возрастным изменениям женской репродуктивной системы.
Во время обеденного перерыва мне на стол положили бумаги для заполнения. Нужно было предоставить статистические данные для Российской ассоциации репродукции человека (РАРЧ): число обратившихся в клинику за предыдущий год, количество забеременевших, родивших и т. д. Вообще, частные клиники не обязаны отчитываться о количестве и результатах программ (если только они не проводятся в рамках ОМС), так что мы передаем данные на добровольных началах. В формах, помимо прочего, есть пункты о возрасте обратившихся за лечением. Налицо перевес в пользу зрелых женщин — нашим пациенткам в среднем 39 лет.
По данным статистики, больше половины всех программ ВРТ в России проводятся с женщинами старше 35 лет. Когда технология ЭКО только появилась и стала доступной, ее целевую аудиторию составляли в основном женщины моложе 35 лет с непроходимостью маточных труб и СПКЯ. Сейчас же как минимум половина пациенток относится к так называемому старшему (или позднему) репродуктивному возрасту — от 36 до 45 лет, и главная проблема у них — возрастные изменения в работе яичников.

«Погодите, — скажут многие, — почему 39 лет, если менопауза наступает в 45–50, а до этого возраста женщина может забеременеть самостоятельно?» Теоретически это так, однако наличие менструаций не показатель фертильности. Уже в 40 лет большинство женщин не могут легко и успешно забеременеть. Срабатывает комбинация из нескольких причин.
- Уменьшается овариальный резерв. У кого-то это происходит быстрее, у кого-то медленнее. В среднем после 35 лет начинается заметное снижение уровня АМГ, а после 40 он отправляется в крутое пике.
- Снижается качество яйцеклеток. Они все чаще содержат неправильный хромосомный набор. В результате беременность либо не наступает, либо прерывается самопроизвольно — по принципу естественного отбора.
- Высока вероятность возникновения сопутствующих проблем с маткой: миомы, полипы, истончение эндометрия после хирургических операций и пр.
- У партнера женщины также начинаются определенные возрастные изменения: могут возникнуть отклонения в спермограмме и другие проблемы (подробнее о том, как возраст влияет на мужскую репродуктивную систему, я расскажу в конце главы). В итоге мы имеем дело уже не с чисто женским, а с сочетанным фактором бесплодия. Следующий аргумент: «Допустим , все это так, но ведь с помощью ЭКО я точно смогу родить». К сожалению, нет. Несмотря на то что в массмедиа периодически обсуждаются истории о «чудесных зачатиях» у 50-летних женщин, такие случаи единичны. Решающую роль играют первые два фактора из списка выше: количество и качество яйцеклеток. Повлиять на них практически невозможно. В результате мы имеем следующие данные: у женщин 43–44 лет вероятность родить живого ребенка при помощи ЭКО — 5%, после 44 — 1%. Для сравнения: ЭКО с донорскими яйцеклетками в любом возрасте показывает эффективность в 51%. Следовательно, дело не в матке, не в общем состоянии здоровья, а в старении яичников.
— Елена Сергеевна, я не верю. Ну как это — «шансы близки к нулю»? Я лично знаю двух женщин, которые родили в 49 и в 47 лет. А мне еще и 45 нет!
Олеся — типичная пациентка нашей клиники: у нее уже есть взрослый сын от первого брака, несколько лет назад она повторно вышла замуж. Муж чуть моложе нее, и они очень хотят общего ребенка. На прием женщина пришла после года неудачных попыток забеременеть. В глазах Олеси я врач, который не хочет с ней возиться, а то и вовсе мечтает продать донорскую яйцеклетку подороже. Разумеется, это не так. Финальное решение — бороться до последней яйцеклетки или перейти к плану Б с донорскими ооцитами — всегда принимают пациенты. Перед этим мы обязаны проинформировать их о перспективах. У Олеси уже начались сбои менструального цикла, АМГ составлял 0,4 нг/мл, и в яичниках при УЗИ визуализировалось по одному фолликулу. Поэтому шансы на беременность с собственными клетками были очень низкими.
— Олеся, поверьте, я за всю практику не видела ни одной 50-летней женщины, которая забеременела бы с собственными яйцеклетками. Зато знаю много пациенток того же возраста, которые родили при помощи ЭКО с донорскими ооцитами. Боюсь, ваши знакомые, родившие в 47 и 49, что-то утаивают.
— Хорошо, но ведь мне не 50 лет. Мы же видим яйцеклетки на УЗИ — значит, надо пробовать.
— Мы видим фолликулы, но это еще не яйцеклетки. И я не могу отвечать за качество генетического материала, который они несут. Это мы узнаем только после ЭКО, когда будет видно, как развиваются эмбрионы. Если хотите, можем попробовать несколько циклов стимуляции, но о шансах я предупредила.
— Конечно! Надо бороться до последнего, — заулыбалась Олеся.
Мы поговорили еще немного: женщина рассказала, что она носитель уникального генетического материала, что у них с мужем прекрасная семья и что им нужен только свой ребенок. Со следующего цикла мы приступили к стимуляции.
В случае со сниженным овариальным резервом главная проблема — та же, что и у женщин с преждевременной недостаточностью яичников: «бедный ответ» на гормональную стимуляцию. Мы вводим препараты для роста фолликулов — но ничего не происходит. Дело в том, что в каждом цикле мы можем «выжать» из яичников только то, что они сами готовы отдать. Если в начале менструального цикла при УЗИ видим всего 2–3 фолликула, значит, с помощью гормональных препаратов у нас есть шанс получить 2–3 яйцеклетки. Не 5, не 10 — а максимум 2–3. А может, и того меньше...
Работая с возрастными пациентками, в первый месяц мы начинаем со стандартного протокола и вводим в организм большие дозы фолликулостимулирующего гормона. Необходимо убедиться, что эти единичные фолликулы «захотят» расти. Если ответ положительный, следующие протоколы будут осуществляться при малых дозах гормонов — это позволяет сократить расходы пациентки. Например , на препараты израсходовано 100 000 руб., и получена всего одна клетка. Мы объясняем женщине, что эту же единственную клетку можно получить, потратив 5000 руб. Как ни странно, многие пациенты видят здесь какой-то подвох .
— Сумма для меня не принципиальна, — возразила Олеся, тряхнув головой.
— Может, вколоть двойную дозу, чтобы наверняка?
— Нет, мы не получим дополнительные яйцеклетки при больших дозах препарата.
— Но, может, яйцеклетки станут более качественными ? — не успокаивается женщина.
— Тоже нет, — я достаю из верхнего ящика стола лист бумаги и перехожу к рубрике «веселые картинки».
Потенциальные яйцеклетки (оогонии) формируются в организме девочки еще на этапе внутриутробного развития . Это около миллиона клеток, которые постепенно расходуются в течение жизни: большая часть погибает, а несколько сотен доходят до стадии овуляции. Непосредственно перед овуляцией половая клетка проходит последний, самый ответственный этап созревания — мейоз (рис. 23). Клетка несколько раз делится, в результате чего теряет половину хромосомного набора. Вместо «стандартных» 46 хромосом в яйцеклетке остается всего 23. Но если деление произойдет с погрешностями, число хромосом окажется неправильным. Представьте листок бумаги, который вы сложили пополам, попытались аккуратно порвать по линии сгиба, но получилось криво. То же самое может произойти с хромосомами в процессе деления (мейоза).
Представим одну из половых клеток, которая благополучно созрела и дожила до овуляции. 46 хромосом выстраиваются вдоль веретена деления по центру клеточного ядра. В момент выброса лютеинизирующего гормона веретено деления растаскивает хромосомы, содержащиеся в этой клетке, в две стороны. В созревшей яйцеклетке остаются 23 хромосомы. Потом они соединяются с 23 хромосомами сперматозоида, происходит зачатие и образуется эмбрион с 46 хромосомами — 23 от мамы и 23 от папы. Это в идеале.
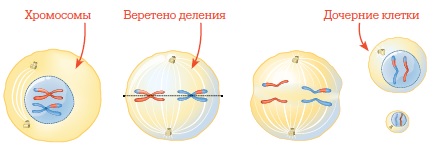
На практике склеивающий белок внутри хромосом стареет. Хромосомы делятся неправильно: в результате в яйцеклетке оказываются 22, 24 или 25 хромосом. В этом случае беременность либо не наступит, либо наступит, но эмбрион будет развиваться с аномалиями и произойдет выкидыш или родится ребенок с генетическим отклонением (самое известное — синдром Дауна, когда 21-я хромосома утраивается). Полагаю, тот, кто изобретет способ получения «клея» для хромосом, получит Нобелевскую премию по медицине и физиологии. А до тех пор мы не в состоянии повлиять на разделение пар хромосом в процессе мейоза.
Неважно, насколько безупречный образ жизни ведет женщина, занимается ли она йогой, как регулярно устраивает ретриты и детоксы и т. п. Ко мне часто приходят ухоженные и подтянутые пациентки, которые заявляют: «Не смотрите в паспорт, мой биологический возраст — 27 лет». Увы, популярные тесты для определения биологического возраста многих вводят в заблуждение. В таких тестах выводы обычно делаются на основании показателей анализов крови или соотношения костной и мышечной ткани.
Но женские яичники живут скорее по паспорту. А то и вовсе игнорируют его и прекращают работать раньше положенного.
Итак, мы с Олесей выполнили 6 циклов стимуляции, и нашим лучшим результатом стало развитие эмбриона до 3-х суток. Переносить в матку было нечего. Женщина взяла пару месяцев, чтобы подумать, и затем, на радость своему супругу, вернулась в клинику делать ЭКО с донорской яйцеклеткой. Беременность наступила с первой попытки, и на 39-й неделе пациентка самостоятельно родила дочь. Вероятно, если бы Олеся пришла 5 годами ранее, мы смогли бы добиться беременности с ее собственными клетками.
Любопытный факт
Пока женщине не исполнится 35 лет, парам дается год на самостоятельное зачатие при условии регулярной половой жизни. После 35 отправиться к репродуктологу стоит через полгода попыток. После 40 — как только пара решит завести ребенка. Это не значит, что вам сразу предложат ЭКО или донорские клетки. Но обследоваться и составить планы А, Б и В не помешает.
Самой возрастной моей пациентке, которая родила здорового ребенка с использованием собственных клеток, на момент ЭКО было 44 года. Она обратилась в клинику перед пандемией. На первом же приеме Елена рассказала, что она уже пенсионерка: «Я воздушная гимнастка, нас рано отправляют на пенсию». После 4-й пункции мы наконец получили эуплоидный эмбрион, то есть эмбрион с правильным хромосомным набором, о чем свидетельствовали результаты ПГТ-А (преимплантационное генетическое тестирование). Выполнить перенос не успели: пациентка уехала из страны , и границы закрыли... Почти 3 года эмбрион оставался у нас в криохранилище. Наконец Елена ненадолго приехала в Россию, и мы назначили дату переноса. И вот пациентка — на тот момент ей уже было 47 лет — лежит передо мной в гинекологическом кресле, а я пытаюсь перенести эмбрион ей в полость матки. Несколько попыток оказываются безуспешными. Елена начинает волноваться.
Перенос эмбриона, в отличие от пункции, выполняется без анестезии. Берется тонкий катетер, внутри которого — капля среды и невидимая глазу бластоциста. Катетер проводится через шейку матки, затем нажатием шприца жидкость аккуратно вводится в полость матки. Обычно процедура занимает 5–7 минут, но тут прошло уже 15, а я все еще не могу попасть в полость матки — шейка матки плотно сомкнута (так бывает, если раньше были операции на органе).
Часики тикают в прямом смысле: если в ближайшее время у нас ничего не получится, придется снова замораживать эмбрион, а это снизит его шансы на выживание. Я зову коллегу, доктора Александра Лапшихина, который приходит с гистероскопом — это устройство позволяет увидеть извилистый ход цервикального канала. Наконец с помощью гистероскопа нам удается попасть внутрь. Есть! Эмбрион в полости матки. Через 10 дней Елена присылает весточку из Франции: беременность наступила.
По моим наблюдениям, женщинам позднего репродуктивного возраста стоит отводить на попытки ЭКО с собственными клетками не более полугода. Если результата в виде беременности нет, дальнейшие попытки означают пустую трату времени, денег и нервов.
Точки над i
Действительно ли для возрастных пациенток ЭКО по программе ОМС не предусмотрено?
В России при проведении ЭКО по программе ОМС нет ограничений ни по возрасту, ни по количеству программ. Единственное условие: уровень АМГ должен быть более 1,2 нг/мл. В целом ЭКО в рамках программы ОМС выполняют как в государственных, так и в частных клиниках, причем женщина может выбрать медучреждение. Материалы и препараты в обоих случаях одни и те же, как и врачи. Разница заключается в следующем: во-первых, в программу ОМС не входит преимплантационное генетическое тестирование (хотя оно желательно для женщин позднего репродуктивного возраста, когда риск хромосомных аномалий у эмбриона особенно велик); во-вторых, квоту зачастую приходится ждать по несколько месяцев, если не лет, а в зрелом возрасте промедление обходится дорого (и речь в данном случае не только о деньгах).
Среди моих пациентов есть и «марафонцы»: одна женщина сделала уже 20 пункций и не собирается останавливаться. У нее имеется один условно пригодный замороженный эмбрион — с так называемым мозаицизмом: часть клеток имеет правильный хромосомный набор, а часть — неправильный. Мы можем переносить такой эмбрион в матку, и это даже может закончиться рождением здорового ребенка. Однако пациентка хочет действовать наверняка и ждет, когда получится идеальный эмбрион. Среди врачей-репродуктологов тоже есть марафонцы, и, когда они встречаются с такими же упорными женщинами, случаются истории успеха — пусть единичные, живо обсуждаемые в научных журналах, но реальные. Я же привыкла работать на результат, и меня изматывают забеги на длинные дистанции с неопределенными координатами финиша. Это не значит, что тот или иной подход в корне неверен, — на каждого пациента найдется свой врач.
Читайте также
Наконец, получить беременность — это только полдела, надо еще выносить ребенка. Из-за высокой вероятности хромосомных аномалий у женщин старшего репродуктивного возраста намного чаще случаются выкидыши. Преимплантационное генетическое тестирование позволяет снизить риски. Мы переносим только заведомо перспективные эмбрионы (подробнее о диагностике эмбрионов я расскажу в следующей главе).
